Cristiana Borselli, Laura Diluvio, Elena Campione, Luca Bianchi
UOSD di Dermatologia, Policlinico di Roma Tor Vergata
L’alopecia, definita come una caduta improvvisa dei capelli o dei peli in qualsiasi parte del corpo, è una patologia comune in dermatologia. In ambito pediatrico può costituire un problema clinico complesso nei bambini e negli adolescenti; la perdita dei capelli oltre a causare un danno estetico significativo, può avere un profondo impatto psicologico sul bambino colpito e sulla sua qualità di vita. L’alopecia nei bambini può essere causata da una varietà di condizioni sottostanti.
Una delle patologie più frequenti è l’alopecia areata, di tipo autoimmunitario che colpisce il follicolo pilifero, con conseguente alopecia non cicatriziale. E’ un disturbo infiammatorio cronico caratterizzato da un danno immuno-mediato dei linfociti T a carico dei follicoli piliferi, che determina una caduta di capelli dal cuoio capelluto e da altre aree del corpo, in maniera temporanea e nei casi più gravi, permanentemente.
[1] Fisiopatologicamente risulta implicata anche la perdita di tolleranza immunitaria.
Il follicolo pilifero è un sito di relativo privilegio immunitario, nel quale l’espressione delle molecole MHC (geni che codificano per proteine espresse sulla membrana cellulare che hanno la funzione di farsi riconoscere da parte dei linfociti T) è molto bassa o inesistente, portando il sistema immunitario a riconoscere e attaccare raramente queste cellule. I pazienti con AA hanno una maggiore espressione di molecole MHC I e II, nonché un aumento di altre proteine pro-infiammatorie e antinfiammatorie degne di nota: citochine Th1, interleuchine (IL-1, IL-2, IL-4 e IL-10) e TNF.
Pertanto, l’aumento di tali molecole porta alla perdita del privilegio immunitario del follicolo pilifero che sarà riconosciuto come estraneo dal sistema immunitario innescando l’autoreattività e causando AA. I bambini con AA sono generalmente sani. L’evidenza dell’associazione genetica e della maggiore predisposizione all’AA è stata trovata studiando le famiglie con membri affetti. Le comorbidità associate più frequenti sono patologie tiroidee, dermatite atopica (che correla con un andamento più aggressivo della patologia) e altri disturbi autoimmunitari e metabolici.
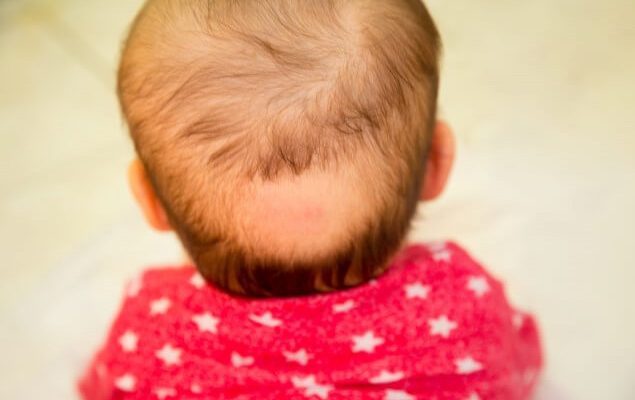
[2] Clinicamente, i casi lievi si presentano con una perdita di capelli del cuoio capelluto a chiazze rotonde e ben delimitate. I “peli a punto esclamativo” patognomonici possono essere visti alla periferia della lesione con la tricoscopia. Nei casi più gravi, la caduta dei capelli può interessare tutto il cuoio capelluto e anche tutto il corpo. Il decorso clinico è variabile, può variare da episodi transitori di perdita di capelli a chiazze ricorrenti a una grave perdita di capelli indolente che si aggrava gradualmente. La diagnosi clinica di alopecia areata si basa sull’osservazione delle manifestazioni cliniche. Il primo step è rappresentato dalla visita medica con l’esame obiettivo del cuoio capelluto: localizzazione, numero e forma delle chiazze, presenza di sintomi di infiammazione (rossore, edema), valutazione di peli residui e/o in crescita, di peli a punto esclamativo e/o “cadaverizzati”. La presenza delle chiazze caratteristiche orienta facilmente la diagnosi di alopecia areata; più complessi da diagnosticare sono i casi non tipici, con sintomi mascherati, che possono essere confusi con altre patologie (ad esempio, diagnosi differenziale fra alopecia areata incognita e telogen effluvium). Durante la visita medica è importante effettuare un’attenta anamnesi individuale e familiare (la familiarità per alopecia areata è considerata fattore prognostico negativo) e verificare elementi che possano orientare la diagnosi come ad esempio la presenza di alterazioni delle unghie, la cui incidenza varia tra il 7% e il 66% dei pazienti, o alterazioni a carico dell’occhio. Devono essere tenuti in considerazione anche eventuali fattori scatenanti, inclusa l’assunzione di farmaci. Il pull test è un test non invasivo che consiste nel tirare leggermente una ciocca di capelli tenuti tra pollice e indice. Se si staccano un numero elevato di capelli caratterizzati da bulbi piccoli e anomali (distrofici) è molto probabile che si tratti di alopecia areata. Altro esame non invasivo è la dermatoscopia del capillizio, che consente di definire, in maniera più dettagliata rispetto all’ispezione visiva, il quadro clinico di malattia. Si rileva la presenza di “yellow dots” e “grey dots” sulla superficie cutanea: i primi corrispondono ad aree giallastre di ipercheratosi che deriva dal processo infiammatorio a carico del follicolo pilifero, i secondi, punti grigi, corrispondono invece ad uno stato di risoluzione dell’infiammazione e quindi ad una fase non attiva della malattia.
[3] Nei casi di alopecia areata di maggiore complessità può essere effettuata la biopsia. Il trattamento dell’AA dipende da fattori tra cui l’età dei pazienti, l’entità della caduta dei capelli, la durata della malattia, l’impatto psicologico, la disponibilità e il profilo degli effetti collaterali dei trattamenti. Per l’alopecia localizzata a chiazze, l’applicazione topica di corticosteroidi e/o intralesionali è il trattamento di scelta, valutando la facilità di applicazione e i lievi effetti collaterali. Altri trattamenti topici includono minoxidil, antralina e immunoterapia.
[4] Nei casi di resistenza grave, possono essere presi in considerazione immunosoppressori sistemici. Nei bambini più piccoli, il trattamento è ostacolato dalla scarsa tolleranza alle procedure dolorose o alle formulazioni topiche irritanti. L’uso di immunosoppressori sistemici, in particolare steroidi sistemici, è ulteriormente limitato dagli effetti collaterali e per le conseguenze a lungo termine sui bambini in via di sviluppo. Date queste sfide nel trattamento dell’AA nei bambini, alcuni professionisti preferiscono concentrare l’assistenza sull’istruzione, la consulenza e il supporto psicologico per i bambini affetti e le loro famiglie, piuttosto che sulla risoluzione della malattia. Sempre più concreto è l’utilizzo degli inibitori JAK-STAT. Il progresso degli studi genetici e preclinici ha svelato i meccanismi coinvolti nella patogenesi dell’alopecia areata. È in corso lo sviluppo di terapie mirate che utilizzano le small molecules che bloccano specifici pathways che definirebbero la patogenesi della malattia. E’stato dimostrato che i JAK inibitori possono arrestare efficacemente la caduta dei capelli nei pazienti con AA da moderata a grave. In generale, i JAK inibitori impediscono la fosforilazione di JAK bloccando così la via di segnalazione regolatoria a valle che coinvolge l’attivazione di STAT. Nella AA, questo meccanismo aiuta a stimolare e ripristinare la crescita dei capelli attraverso lo spegnimento della risposta immunitaria mediata dai linfociti T sul follicolo pilifero, bloccando la segnalazione a valle dei mediatori dell’infiammazione quali IFN γ e interleuchine (IL-2, IL-4, IL-7, IL-9, IL-15, IL-21), inibizione della produzione di cellule T helper infiammatorie (cellule Th17, cellule di differenziazione Th1 e Th2) e il ripristino della fase anagen del follicolo pilifero, promuovendo l’attivazione e/o la stimolazione delle cellule staminali.
[5] Alcuni di questi farmaci sono già stati approvati dalla FDA per il trattamento di altre malattie, come l’artrite reumatoide e la mielofibrosi. Ruxolitinib è stato approvato per il trattamento dei disturbi mielodisplastici ed è selettivo per JAK1/2. Tofacitinib è un altro JAK inibitore, approvato per il trattamento dell’artrite reumatoide e inibisce JAK1, JAK2 e JAK3 in modo più selettivo. Baricitinib è in sperimentazione clinica per l’artrite reumatoide, la psoriasi e la dermatite atopica ed è selettivo per JAK1/2.
[6] L’uso di tofacitinib e ruxolitinib è associato ad un aumento dei tassi di infezione (più comunemente infezione del tratto urinario e riattivazione del virus della varicella zoster), alterazioni del metabolismo lipidico e, raramente, citopenie e tumori maligni associati al trattamento.
L’utilizzo di questi nuovi farmaci per il trattamento dell’AA è molto promettente e funge da strategia efficace in questa patologia debilitante, soprattutto in ambito pediatrico; negli adulti affetti da AA da moderata a grave, sono stati già documentati risultati brillanti, tuttavia sono necessari ulteriori studi, per garantire la sicurezza e l’efficacia di questi farmaci nella pratica clinica pediatrica.
- Hon KL, Luk DCK, Leung AKC, Ng C, Loo SKF. Childhood Alopecia Areata: An Overview of Treatment and Recent Patents. Recent Pat Inflamm Allergy Drug Discov. 2020;14(2):117-132. doi: 10.2174/1872213X14999200728145822. PMID: 32723274.
- Stefanaki C, Kontochristopoulos G, Hatzidimitraki E, Stergiopoulou A, Katsarou A, Vosynioti V, Remountaki E, Rigopoulos D. A Retrospective Study on Alopecia Areata in Children: Clinical Characteristics and Treatment Choices. Skin Appendage Disord. 2021 Nov;7(6):454-459. doi: 10.1159/000518042. Epub 2021 Sep 14. PMID: 34901176; PMCID: PMC8613625.
- Mahajan R, Daroach M, De D, Handa S. Clinico-Dermoscopic Features and Treatment Responsiveness in Pediatric Alopecia – Experience from a Tertiary Care Pediatric Dermatology Clinic. Indian J Dermatol. 2020 Nov-Dec;65(6):483-488. doi: 10.4103/ijd.IJD_121_19. PMID: 33487703; PMCID: PMC7810076.
- Stefanaki C, Kontochristopoulos G, Hatzidimitraki E, Stergiopoulou A, Katsarou A, Vosynioti V, Remountaki E, Rigopoulos D. A Retrospective Study on Alopecia Areata in Children: Clinical Characteristics and Treatment Choices. Skin Appendage Disord. 2021 Nov;7(6):454-459. doi: 10.1159/000518042. Epub 2021 Sep 14. PMID: 34901176; PMCID: PMC8613625.
- Wang EHC, Sallee BN, Tejeda CI, Christiano AM. JAK Inhibitors for Treatment of Alopecia Areata. J Invest Dermatol. 2018 Sep;138(9):1911-1916. doi: 10.1016/j.jid.2018.05.027. Epub 2018 Jul 26. PMID: 30057345; PMCID: PMC6475885.
- Dillon KL. A Comprehensive Literature Review of JAK Inhibitors in Treatment of Alopecia Areata. Clin Cosmet Investig Dermatol. 2021;14:691-714