Paolo Antonetti, Maria Concetta Fargnoli
UOSD Dermatologia Generale ed Oncologica DU, P.O. “San Salvatore”, Università degli Studi dell’Aquila
E’ giunto alla nostra attenzione un paziente di 49 anni, che ha riferito la comparsa, da circa un anno, di lesioni eritematose persistenti sul glande. L’anamnesi patologica remota e prossima non rivelavano patologie di rilievo.
Prima della valutazione dermatologica, il paziente aveva effettuato una visita andrologica ed il tampone uretrale, risultato negativo per ricerca di batteri, miceti, Mycoplasma, Ureaplasma, Gardnerella, Chlamydia Trachomatis, Trichomonas Vaginalis, Neisseria Gonorrhoeae. Si evidenziava invece positività ad infezione da HPV -16.
L’esame obiettivo dermatologico mostrava la presenza di macule eritematose multiple, confluenti, focalmente erose, sul glande, associate a sclerosi del frenulo (Fig. 1A e 1B).
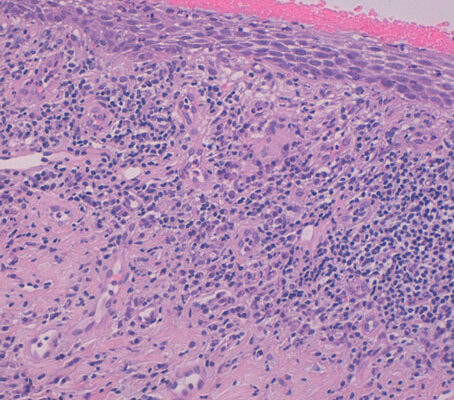
Nel sospetto diagnostico di eritroplasia di Queyrat, il paziente veniva sottoposto a biopsia incisionale ed esame istologico della lesione. L’esame istologico mostrava un ricco infiltrato plasmacellulare, che orientava verso la diagnosi di Balanite di Zoon (Fig. 2 e 3).
Il paziente iniziava terapia topica con pimecrolimus 1% crema, 1 applicazione al dì per 16 settimane. Al termine della terapia, il paziente presentava remissione completa del quadro clinico (Fig. 4); continuava quindi terapia di mantenimento con applicazione di pimecrolimus 1% crema 2 volte/settimana e follow up periodici con cadenza semestrale.
La Balanite di Zoon, definita anche balanite cronica plasmacellulare o plasmocitosi delle mucose, è una dermatosi non venerea, benigna, che coinvolge più frequentemente il glande e/o il prepuzio di uomini di mezza età o anziani non circoncisi. Sebbene sia stata descritta da Zoon per la prima volta nel 1952, la sua patogenesi non è ancora chiaramente definita. Essendo prevalente negli uomini non circoncisi, si pensa che alla base vi sia un’irritazione cronica dovuta alla ritenzione di urina e smegma nel contesto di un “prepuzio disfunzionale”; traumi, attrito, calore e sfregamento costante possono essere fattori contributivi1.
La diagnosi istologica nel nostro caso risultava compatibile con i criteri clinici identificati per definire la Balanite di Zoon2: 1. Macule eritematose e lucenti presenti su glande e/o prepuzio; possono coesistere punteggiature rosse multiple chiamate «macchie di pepe di Caienna», dovute a microemorragie con deposito di emosiderina; 2. Persistenza delle lesioni per almeno 3 mesi; 3. Assenza di lesioni suggestive delle principali diagnosi differenziali (Lichen Planus; Psoriasi); 4. Assenza di infezioni concomitanti (escluse tramite tampone uretrale). A livello istologico è caratterizzata da un infiltrato plasmacellulare e da un’aumentata vascolarizzazione, che ne permettono la diagnosi differenziale con le lesioni precancerose3. Generalmente è asintomatica ed il paziente presenta solo un cambiamento nell’aspetto della mucosa. Tuttavia, a volte possono coesistere prurito, disuria, dolore e sensazione di bruciore. Sebbene il trattamento di prima scelta raccomandato sia la circoncisione, o in alternativa il trattamento con Laser CO24, in letteratura sono riportati diversi esempi di successo terapeutico con inibitori della calcineurina ad uso topico5-7, come nel nostro caso, in pazienti che non vogliano sottoporsi a trattamento chirurgico. L’esatto regime di follow-up per la Balanite di Zoon dopo il trattamento non è ancora chiaro. Sebbene la patologia sia descritta come di natura benigna, la sua associazione con condizioni precancerose come l’eritroplasia di Queyrat, per la quale si raccomanda un follow-up minimo di 5 anni, suggerisce come ragionevole un analogo periodo minimo di controllo del paziente1.
Bibliografia
- Dayal S, Sahu P. Zoon balanitis: A comprehensive review. Indian J Sex Transm Dis AIDS 2016;37:129-138. doi:10.4103/0253-7184.192128
- Kumar B, Narang T, Dass Radotra B, Gupta S. Plasma cell balanitis: Clinicopathologic study of 112 cases and treatment modalities. J Cutan Med Surg 2006;10:11–1
- James W. Patterson, “Weedon’s Skin Pathology – 4th Edition”, eBook ISBN: 9780702062001 – Elsevier; Published Date: 7th December 2014. Chapter 40, pp 1139-1140.
- Edwards S, Bunker C, Ziller F, van der Meijden WI. 2013 European guideline for the management of balanoposthitis. Int J STD AIDS 2014;25:615-626. doi:10.1177/0956462414533099
- Bardazzi F, Antonucci A, Savoia F, Balestri R. Two cases of Zoon’s balanitis treated with pimecrolimus 1% cream. Int J Dermatol 47:198-201. 10.1111/j.1365-4632.2008.03392.x.
- Delgado L, Brandt HR, Ortolan DG, Patriota RC, Criado PR, Belda Junior W. Zoon’s plasma cell balanitis: a report of two cases treated with pimecrolimus. An Bras Dermatol 2011;86(4 Suppl 1):S35-38. doi: 10.1590/s0365-05962011000700008.
- Kyriakou A, Patsatsi A, Patsialas C, Sotiriadis D. Therapeutic Efficacy of Topical Calcineurin Inhibitors in Plasma Cell Balanitis: Case Series and Review of the Literature. Dermatology 2014;228:18-23. doi: 10.1159/000357153